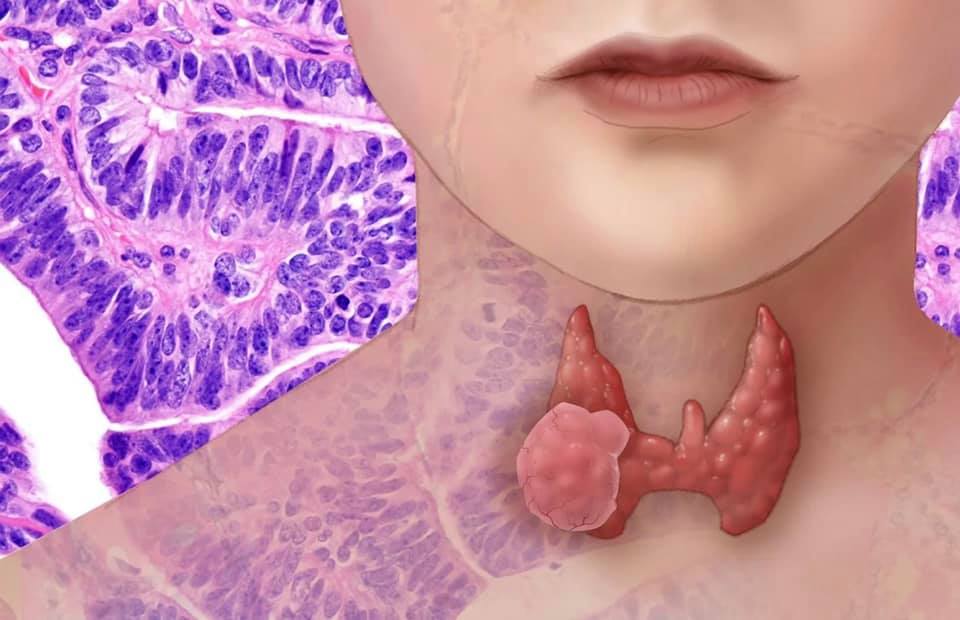
Рак щитовидной железы
Дифференцированный рак щитовидной железы (РЩЖ) — опухоль из фолликулярных клеток щитовидной железы, сохраняющих присущие им признаки дифференцировки. В 2017 г. в структуре заболеваемости злокачественными новообразованиями РЩЖ составил 2 % случаев, а средний возраст пациентов – 54 года. При этом женщины болеют в 2-3 раза чаще, чем мужчины.
РЩЖ может развиваться как в неизмененной ткани, так и на фоне уже имеющихся изменений. Бессимптомные узлы в щитовидной железе, диаметром < 1 см, встречаются настолько часто, что их нередко обнаруживают случайно во время УЗИ, проводимом для исследования других проблем головы и шеи. Чаще всего они представляют собой доброкачественную опухоль и не требуют выполнения биопсии (при отсутствии подозрительных результатов обследований), но при этом, про них надо помнить и периодически наблюдать, повторяя УЗИ. Узлы диаметром > 4 см имеют несколько более высокую вероятность злокачественности.
ФАКТОРЫ РИСКА РАЗВИТИЯ РЩЖ
• Ионизирующая радиация (наружное облучение и внутреннее (радиоактивный йод)) – основной доказанный фактор риска.
• Недостаточность йода и эндемический зоб. (Например, было отмечено, что заболеваемость РЩЖ в Швейцарии снизилась после ликвидации йодной недостаточности)
• Крепкие спиртные напитки
• Наличие «фоновых процессов»: аденома, узловой зоб, аутоимунный тиреоидит
• Наследственность (семейный медуллярный рак, синдром множественных эндокринных неоплазий).
ПРОФИЛАКТИКА РЩЖ:
✓ Избегание стрессов (нервно-психические перегрузки угнетают функцию ЩЖ)
✓ Своевременное лечение доброкачественных опухолей железы;
✓ Приём йодсодержащих препаратов;
✓ Регулярные медосмотры (после 50 лет. Особенно, при наследственной предрасположенности, неблагоприятной экологической обстановке, воздействии высоких доз радиации)
✓ Диета (включение в рацион морепродуктов, йодированной соли, орехов, фруктов, овощей (особенно капусты), молочных продуктов, нежирного мяса и субпродуктов, яиц;
✓ Дозированное воздействие ультрафиолета. Применение солнцезащитных средств.
✓ Отказ от алкоголя (особенно крепких спиртных напитков) и курения;
✓ Ведение активного образа жизни, закаливание, укрепление иммунитета.
ДИНАМИЧЕСКОЕ НАБЛЮДЕНИЕ
— Контрольные визиты — 1 раз в 3 месяца в течение первого года после лечения, 1 раз в 6 месяцев в течение второго года и далее 1 раз в год. При каждом визите пациента осуществляется осмотр хирурга-онколога, анализ крови на уровень гормонов щитовидной железы(ТГ, ТТГ), УЗИ области щитовидной железы и лимфатических узлов шеи. При обнаружении образований, подозрительных на рецидив или метастазы опухоли выполняется их пункция с цитологическим исследованием, при необходимости под контролем УЗИ. Рентген грудной клетки — не реже одного раза в год.
В соответствии с рекомендациями Ассоциации онкологов России, Российского общества специалистов по опухолям головы и шеи, Ассоциации эндокринных хирургов, Российской Ассоциации Эндокринологов (2020г.), существуют 4 основные группы риска возникновения рецидива заболевания, которые устанавливаются по результатам от проведенного лечения. Принадлежность пациента к определенной группе риска должна периодически пересматриваться, что позволяет индивидуализировать динамическое наблюдение, снизить финансовые затраты и своевременно выявить структурный рецидив заболевания.
Группы риска возникновения рецидива РЩЖ:
1) Биохимическая ремиссия (вероятность рецидива составляет 1–4 %):
— отрицательные данные УЗИ, сцинтиграфии всего тела (СВТ), КТ;
— концентрация нестимулированного тиреоглобулина (ТГ) < 0,2 нг/мл
— концентрация стимулированного ТГ < 1 нг/мл
2) Биохимический рецидив (у 30 % больных происходит спонтанное снижение биохимических показателей, у 20 % – ремиссия после дополнительного лечения — радиойодтерапии (РЙТ), у 20 % – структурный рецидив)
— отрицательные данные УЗИ, СВТ, КТ;
— концентрация нестимулированного ТГ < 1 нг/мл
— концентрация стимулированного ТГ > 10 нг/мл
— Вираж антител к ТГ
3) Неопределенный опухолевый статус (Неспецифические изменения могут быть стабильны или исчезнуть, вероятность структурного рецидива — 15–20 %)
— отрицательные или неспецифические данные УЗИ, СВТ, КТ;
— концентрация TГ без стимуляции составляет более 0,2, но менее 1 нг/мл;
— концентрация TГ после стимуляции составляет более 1, но менее 10 нг/мл;
— титр антител к ТГ стабильный или снижается.
4) Структурный рецидив:
— структурные или функциональные признаки опухоли при любой концентрации ТГ и/или антител к ТГ.
На основании данного разделения на группы, сформулированы следующие рекомендации по динамическому наблюдению:
I. Определение уровня тиреоглобулина в крови — наиболее высокочувствительный метод динамического наблюдения. Первое исследование — не раньше, чем через 3 месяца, так как он может обнаруживаться в крови пациентов в течение нескольких месяцев после завершения лечения.
— Послеоперационное определение ТГ и антител к ТГ на фоне терапии левотироксином натрия – всем пациентам каждые 6–12 мес
— В группе биохимической ремиссии интервал определения ТГ и антител к ТГ на фоне терапии левотироксином натрия — каждые 12– 24 мес
— Интервал определения ТТГ — не более 12 мес для всех пациентов на фоне терапии левотироксином натрия
— В группах пациентов высокого риска, структурного рецидива, биохимического рецидива, неопределенного опухолевого статуса — динамическое определение ТГ не реже 6–12 мес
— Повторное определение стимулированного ТГ рекомендовано в группах высокого риска, структурного рецидива, биохимического или неопределенного статуса, а также при снижении концентрации ТГ, спонтанном или последовавшем за проведенным лечением
— Повторное определение стимулированного ТГ не рекомендовано в группах пациентов низкого риска и биохимической ремиссии ввиду низкой диагностической эффективности
II. Послеоперационное ультразвуковое исследование — через 6–12 мес в зависимости от группы риска и динамики концентрации ТГ.
— При выявлении при УЗИ подозрительных лимфатических узлов максимальным размером >0,8–1,0 см — прицельная тонкоугольная аспирационная биопсия (ТАБ), которая дополняется определением ТГ в смыве из иглы. При меньшем размере лимфатического узла возможно динамическое наблюдение (если размеры узла остаются стабильными и нет угрозы прорастания жизненно важных структур).
III. Сцинтиграфия всего тела
— У пациентов с биохимической ремиссией после РЙТ проведение плановой сцинтиграфии костей всего тела не рекомендуется ввиду низкой диагностической ценности
— Сцинтиграфия костей всего тела — через 6–12 мес после РЙТ у пациентов групп высокого и промежуточного риска без достижения биохимической ремиссии и с сохранением признаков заболевания
IV. Компьютерная, магнитно-резонансная и позитронно-эмиссионная томография
— Компьютерная томография мягких тканей шеи и органов грудной клетки рекомендуется при сомнениях в адекватной оценке распространенности заболевания при УЗИ, подозрении на прорастание трахеи, гортани, глотки, пищевода, выявления метастазов в легкие и лимфатические узлы средостения у пациентов группы высокого риска с повышенной концентрацией ТГ (как правило, >10 нг/мл) или с виражом антител к ТГ, независимо от результатов сцинтиграфии всего тела.
— Магнитно-резонансная томография головного мозга, скелета, брюшной полости рекомендуется пациентам группы высокого риска с повышенной концентрацией ТГ (как правило, >10 нг/мл) при отсутствии метастазов в легкие, лимфатические узлы шеи и средостения или наличии характерных симптомов метастатического поражения органов вышеуказанных локализаций
— Позитронно-эмиссионная томография всего тела рекомендуется пациентам группы высокого риска при высокой концентрации ТГ (>10 нг/мл) и отрицательных данных сцинтиграфии всего тела с целью исключения структурного прогрессирования болезни, начального стадирования при низкодифференцированном или широко инвазивном фолликулярном РЩЖ или оценки результатов лечения при радиойодрезистентных формах высокодифференцированного РЩЖ.
Анна Мерзлякова — доктор клиники имени Блохина